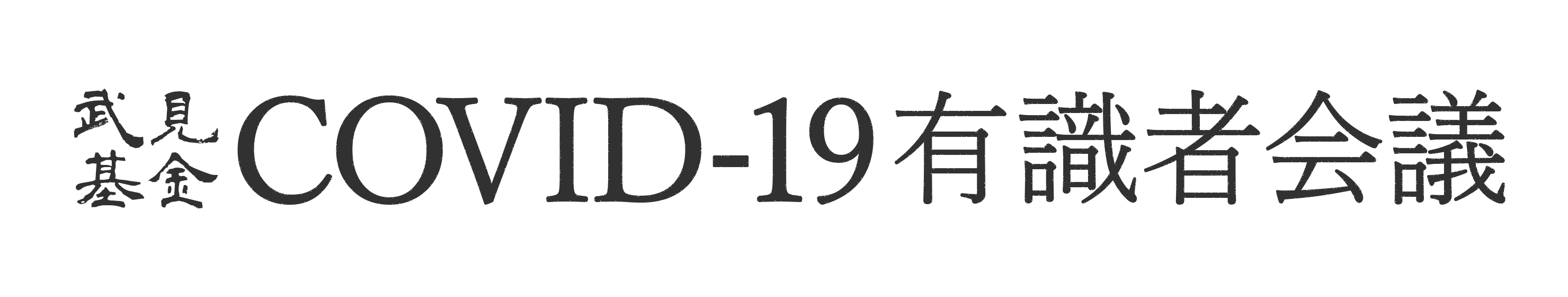- 台湾はその政府の初動の速さと水際対策の成功により、現在のところ感染の制御に最も成功している国の一つである。特に、水際でどのように感染流入を防いだかについては、日本も学ぶことが多いと考えられる。
- 筆者は日本育ちの台湾人である。最初は、ただただ心配で情報収集を始めていたが、中国語の理解できる筆者が発信することに意味があると考え、個人ブログという形で台湾のCOVID-19情報を公開してきた。
- 台湾の初動の速さには、2003年のSARSの時の教訓が生かされている。実は、SARSの時は、台湾で346人の感染者と73人の死者が発生し、反省も多かった。その後、法整備、指揮系統の統一化が進んでいた。
- 2020年7月8日時点での台湾のCOVID-19患者数は、累計449人(内、死亡7人)で、感染者数、死亡者数は低く保たれている。そのうち、国内感染例は55人に留まり、4月12日以降、新たな国内感染例はない。また、感染源不明例は11例に抑えられており、台湾政府の対策の最たる成果である。
- 現在まで、大きく3つの感染の波が台湾を襲った。中国から、欧州から、そして、軍艦内での感染拡大である。それらの波に対する台湾政府の初動の早さは白眉である。
- 水際対策の一環として3月19日に自国民以外の入国を禁止したが、国内は通常の生活が維持された。現在、段階的に国境を開放している。
- SARS以降、新興感染症を意識した政策が整備され、COVID-19発生時の対応はそのプロトコールに則って行動した。対策本部では、台湾CDCが中心となり、省庁横断的な協力体制が構築された。
- 早い段階で検査能拡充に着手し、最新の知見に合わせて検査対象基準を修正しながら、必要な人には即座に検査を実施できる体制を整えた。検体採取施設や重症患者受入れ施設も指定され、医療現場の役割分担は明確だった。
- 政府は、科学を尊重した政策を採用することに努め、国民との対話を重視し、デジタル技術を駆使して情報を届け、社会混乱に対応した。
はじめに
筆者は、日本育ちの台湾人で、現在東京で産婦人科医として周産期医療に携わっている。COVID-19発生当初の1月、日本では関心が薄かったが、台湾ではSARS(重症急性呼吸器症候群)の再来かもしれないと警戒心が高まっており、日台間にはかなりの温度差があった。筆者は、台湾の国際社会での微妙な立ち位置を考えると、万が一台湾で感染拡大したら世界に見捨てられるのではないかと危惧した。大げさと思うだろうが、それぐらい世界における台湾の地位は不確実で、特に政治が絡むと事態が複雑になる。COVID-19パンデミックでも世界保健機関(WHO)が台湾を排除し続けた事実が、それを物語っている。
筆者は、ただただ心配で最初は情報収集を始めただけであった。しかし同時に医師としての好奇心も刺激され、最終的には毎日台湾政府の定例記者会見を観てメモをとるぐらい、熱心に情報を集めるようになった。
台湾の一次情報は、中国語を解さない人にとってはアクセスしにくい。だからこそ、自分が発信することに意味があると考え、個人ブログという形で台湾のCOVID-19情報を公開してきた。そして今回、光栄なことに寄稿する機会をいただいた。
台湾は、厳しい水際対策を敷いたが、国内は都市ロックダウンを避け市民生活での制限は最小限に抑えながらも、世界各国から高く評価される成果をあげた。台湾の何がこの結果を生み出したのか?主要な対策や措置について、筆者なりの視点で紹介したい。
基礎知識
台湾のCOVID-19対策について語る前に、台湾の大まかな基礎情報を共有しておきたい。
国の規模としては、大雑把に「人口約2,300万人、面積は九州より小さく四国より大きい」と覚えてほしい。国際政治的な立場について、詳細は割愛するが、WHOをはじめとする国連機関には一切加盟できていない状況は特記しておく。
行政の仕組みとしては、国民の直接選挙で選ばれる総統が行政院長(首相)を決め、その行政院長が中心となって閣僚を任命し、行政院(内閣)を組織する。日本と違って、行政院長(首相)や部長・政務委員(大臣)は、立法委員(国会議員)ではない。行政院(内閣)が国家の行政運営をつかさどるのは日本と同様である。行政院の中に部署(省庁)があり、地方行政との連携も含まれる。
感染症に関しては、衛生福利部(Ministry of Health and Welfare)の配下にある疾病管理署(Taiwan Centers for Disease Control; 台湾CDC)が行政上の責任部署として、国内外の感染症の監視から政策立案・実行までを担う。感染症流行が察知された場合には、その規模や状況に応じ、行政院の同意のもと、対策本部を立ち上げて陣頭指揮をとる。
事の始まり
日本ではあまり知られていないが、中国武漢での原因不明肺炎の発生が世界に知れ渡ったきっかけは台湾にある。
始まりは、台湾CDCの医師がネット上で偶然目にした1件の投稿だった。2019年12月31日午前2時過ぎに、台湾CDCの医師がPPTというネット掲示板(台湾版2チャンネル)で、武漢政府が12月30日に出した緊急通知に関する投稿を見つけ、台湾CDCの医師グループ内でそれをシェアした。
午前3時ごろ、寝付けずにいた羅一鈞氏(当時、台湾CDC報道官)がシェアされている投稿に気づき、情報の真偽を確かめるために動いた。PPT上の投稿では、武漢でSARSに似た感染症が発生している可能性が指摘されていた。また、「現地の市場に関係する7人の感染が確認された」と武漢の医師が告発する会話内容のほか、検査報告や胸部CT検査画像が添付されていた。羅氏曰く、武漢政府の通知よりも、武漢の医師が出していた検査情報の方に信憑性を感じたのだそうだ。ネット上でオリジナル投稿を見つけ、その内容を吟味した結果、デマの類ではなく、何らかの対応が必要な事態だと判断し、即座に自身が所属する台湾CDC防疫グループに集めた情報を送信した。朝5時の出来事だった。
同日昼、台湾CDCからWHOと中国CDC宛に事実確認のためにメールを送ったが、WHOからは返信なく、中国CDCは、武漢政府の公布文書(27例の原因不明肺炎があり、7例が重症だという内容)を返信に添付してきただけだった。
不明な点が多いものの、台湾CDCは同日夜6時に記者会見を開き、武漢直行便の機内立ち入り検疫と国民への注意喚起を始めた。(注:WHOが武漢の原因不明肺炎発生について公表したのは1月5日)
一説によると、ベトナムは遅くとも19年12月初旬には武漢の情報を把握していたらしい[1]。それが事実だとして、ベトナムは声を上げず、WHO加盟国でない台湾が動いたのは皮肉な事実だ。
新規感染者数の推移
【図表1】は、台湾がいかに感染者の急増に直面し、それを制御したかを示すグラフである。本稿では時系列で概観した後、それに伴う台湾政府の対応策について記載したい。
2020年7月8日時点の統計では、累計感染者数449人(内、入院中4人、死亡7人)。感染経路別には、海外輸入例358人、国内感染例55人、軍艦集団感染36人。国内感染例が極めて少ない点に注目してほしい。さらに、国内感染例55人中、感染源不明例は10人(【図表1】のグレー部分)であり、この10人から派生した二次感染はわずか17人だった。後述の軍艦集団感染の最初の感染者を加え、台湾における感染源不明例は合計11人であり、これが台湾のCOVID-19対策があげた成果の特に着目すべき点だ。
以下、感染源不明例の詳細(症例番号:診断日、二次感染者数、発症から診断までに要した日数):
- No. 24: 2/19, 2人, 28日
- No. 27: 2/23, 5人, 17日
- No. 34: 2/28, 8人, 7日
- No. 100: 3/18, 0人, 6日
- No. 134: 3/20, 0人, 3日
- No. 156: 3/22, 0人, 10日
- No. 268: 3/28, 0人, 28日
- No. 322: 3/31, 1人, 5日
- No. 336: 4/2, 1人, 16日
- No. 379: 4/8, 0人, 4日
- No. ?: 3/10 (軍艦集団感染の最初の事例。詳細は後述。)
この11例から推測するに、台湾ではCOVID-19対策を進化させ続けた結果、3月には二次感染者がほとんど生じない仕組みを完成させていたということだろう。
| 図表1 |
| 台湾でのCOVID-19新規感染者数(確定診断日別) |
 |
| 台湾政府の発表資料に基づき、筆者が作成したもの |
時系列
12月31日から現在まで、大きく3つの感染の波が台湾を襲った。未知な点が多い中での初動の早さ、そして事態が明らかになる中で柔軟に軌道修正する姿に注目してほしい。
第一波:中国から感染者とその二次感染
- 12月31日 中国武漢での原因不明肺炎発生を察知。同日夕刻より、武漢からの直行便に対し、機内立ち入り検疫開始。国民に対しても啓蒙活動を開始。
- 1月2日 台湾CDC内に、本件対応の専任チームを設立。
- 1月5日 第一回専門会議を召集。PCR検査能拡充が不可欠であるとの進言を受け、検査体制拡充に着手。WHOが武漢の原因不明肺炎発生について公表。
- 1月6日 行政院副院長(副首相)が関係省庁の大臣を召集し、情報共有。春節(1/25が旧暦の元旦)時期に中台間の人的往来が急増することを踏まえ、国内の準備体制強化を指示。また、正確な情報を把握するために台湾CDCの武漢視察を指示。
- 1月9日 原因ウイルスが新型コロナウイルスであることを中国が公表。
- 1月13日 台湾CDCは武漢に視察者2名を派遣(1月16日帰国)。
- 1月15日 COVID-19を法定伝染病に指定。これにより、検査や治療費用は全て国費負担となった。
- 1月19日 WHOが「限定的なヒトヒト感染がある(there was evidence of limited human-to-human transmission)」と発表。
- 1月20日 対策本部である中央感染症指揮センターを設立。開設レベル「第3級」とし、台湾CDC長が指揮官に指名された。(注:指揮センターは開設レベルが上がるごとにその機能が強化される。最上位は「第1級」。)WHOが「少なくとも何らかのヒトヒト感染がある」(at least some human-to-human transmission)と発表。
- 1月21日 国内初の感染者。武漢在住の50代女性。武漢で発症し、台湾到着時の機内検疫で自主申告し、医療機関へ搬送後確定診断となった。WHOが「ヒトヒト感染を示唆する証拠がある」 (evidence suggested human-to-human transmission in Wuhan but that more investigation was needed to understand the full extent of transmission) と発表。
- 1月22日 中国湖北省からの団体旅行客入国禁止。既に入国済みの団体に対して、国外退去を命令。
- 1月23日 中国武漢市からの中国人入国禁止。武漢の都市封鎖を受け、中央感染症指揮センターの開設レベルを第2級へ昇格。衛生福利部長(厚生大臣)が指揮官を務め、「防疫如同作戦」(感染症対策は戦争と同等とみなす)と宣言。
- 1月24日 医療用マスクの輸出禁止。
- 1月26日 中国湖北省からの中国人入国禁止。同地域からのその他の入国者は14日間在宅検疫。
- 1月30日 個人のマスク国外持ち出しは1人250枚までと制限。
- 1月31日 全ての医療用マスクを政府が徴収。
- 2月1日 中国広東省に対し、湖北省と同じ入国措置を開始。
- 2月2日 中国温州市に対し、湖北省と同じ入国措置を開始。
- 2月3日 武漢チャーター便(第一便)の帰国。
- 2月5日 中国浙江省に対し、湖北省と同じ入国措置を開始。
- 2月6日 中国人(香港・マカオ以外)入国禁止。中国全域からの入国者は14日間在宅検疫。外国籍クルーズ船の寄港禁止。マスク実名購入制開始。
- 2月7日 香港・マカオ人は14日間在宅検疫。14日以内に中国(香港・マカオ含む)滞在歴のある外国人は入国禁止。
- 2月10日 中国(香港・マカオ含む)での乗継者は、14日間在宅検疫。中国行の航空便を中国国内5拠点に限定。春節休みの延長という形で全国一律休校措置(2月10日~2月24日)。
- 2月13日 過去2週間以内に発症した肺炎症例(インフルエンザ確定診断症例を除く)に対して後向きサーベイランス開始。
- 2月16日 国内最初の死亡例。
- 2月19日 国内最初の感染源不明例。
第二波:中国以外の地域からの感染者流入
- 2月23日 医療従事者出国禁止令。
- 2月25日 韓国からの入国者は、14日間在宅検疫。全国の学校再開。
- 2月27日 中央感染症指揮センターの開設レベルを第1級へ昇格。
- 2月28日 国内最初の院内感染例。イタリアからの入国者は、14日間在宅検疫。
- 3月2日 イランからの入国者は、14日間在宅検疫。
- 3月4日 公衆集会に関するガイドラインが発表され、各種感染予防対策の(実質上の)義務付け。
- 3月14日 欧州での感染拡大に伴い、輸入症例が増加。ヨーロッパ27ヵ国とドバイからの入国者は、14日間在宅検疫。
- 3月16日 東欧13ヵ国、中東15ヵ国、北アフリカ5ヵ国、中央アジア9ヵ国からの入国者は、14日間在宅検疫。
- 3月17日 アジア、東欧20ヵ国とアメリカ3州(カリフォルニア、ワシントン、ニューヨーク)からの入国者は、14日間在宅検疫。ビザ免除措置は全て停止。
- 3月18日 アメリカ全土、カナダ、オーストラリア、ニュージーランドからの入国者は、14日間在宅検疫。
- 3月19日 外国人入国禁止(居留証、外交公務証明、商務履約証明のいずれかを所持している人、もしくは「その他特別な許可」を得ている人を除く)。入国者は全員14日間在宅検疫。
- 4月1日 集会の人数制限(屋内100人、屋外500人まで)を開始。社会的距離を推奨(屋内1.5m、屋外1m以上)し、距離が保てない場合はマスク着用を推奨。公共交通機関でのマスク着用義務化。
- 4月9日 キャバクラなどの接待店に対して一斉休業命令(注:「命令」は罰則と補償付きの強制力あるもの。唯一休業命令された業種となった)。
- 4月12日 最後の国内感染症例(2020年7月8日時点)。
第三波:軍艦集団感染
欧米からの帰国者ラッシュが収束していた4月18日に、海軍軍艦内の集団感染が発覚した(【図表1】の黄色部分)。3艘の軍艦からなる艦隊(乗員は計744人)のうちの1艘の軍艦(計377人)の乗員の感染が確認された。詳細は以下:
- 3月5日 台湾出発。
- 3月13日 パラオ到着、下船。
- 3月15日 パラオ出発。
- 4月9日 台湾到着したが、「30日間未寄港」が船舶入港の条件だったので、海上で待機。
- 4月14日 台湾に入港。
- 4月15日 下船。下船者は各自帰宅。
- 4月17日夜 下船した乗員3名の確定診断。中央感染症指揮センターはすぐさま国防部(防衛省)と協議し、その日のうちに残り741人全員に連絡、召集、検査実施。
- 4月18日 集団感染とその対応について公表。検査陰性者を7ヵ所に分けて隔離開始し、クラスター調査を展開。隔離後に発症し、再検査で陽性確認された例も含め、合計36人の集団感染が確認された。
- 5月26日 全員の航海中の病歴調査とPRC検査/抗体検査の結果を踏まえ、集団感染発生から拡大までの全容について公表。
軍艦内での感染拡大の全貌を科学的に分析
感染ルート特定のため、乗員全員の病歴聴取、PCR検査、抗体検査を実施した。抗体検査は信頼性の高い手法がまだ確立していないため、3つの研究機関にて異なる手法で検査を実施し、結果のすり合わせと解釈を行った。計36人の確定診断例(PCR検査陽性)と8人の既感染例(抗体検査で判断)が見つかり、全員同じ軍艦の乗員だった。
この結果を踏まえ、軍艦内で4次の感染が広がったと推定:最初の症例は3月10日に発症。その後、3月20日ごろに数名発症(2次感染)。4月初めに更に複数名が発症(3次感染)。そして、4月下旬の下船前後に比較的多い人数が発症(4次感染)。
感染地は台湾国内だと推定できるが、感染源は特定できなかった。パラオでも台湾国内でも市中感染は起きていないので、軍艦の中だけで感染拡大に至ったと判断した。軍艦内の空間や時間で共通したクラスター発生はなかったため、接触による感染経路が最も疑わしいと判断された。
事件解明のための積極的なデータ収集のおかげで、疫学研究としては比較的周到なデータが蓄積され、軍艦の事例から得た知見はその後のCOVID-19対策に貢献することになった。
市中での感染拡大なし
クラスター調査の結果、接触者は合計1,996人。そのうち、480人にPCR検査を実施し、全員陰性。接触者の中で585人が在宅隔離、1411人が自主健康管理【図表2】を義務付けられた。この中から感染者は出ず、14日間の観察期間を終了した。当初は「下船した乗員たちが市中感染の原因になるのか?」と懸念されたが、杞憂に終わった。
対策別
前述のように、台湾での感染源不明例はわずか11例。「台湾モデル」では、海外から流入したウイルスが国内に広がる前に封じ込められると証明された。では、「台湾モデル」とは何なのか? 早期に診断し、迅速に接触者を特定し、必要な人に対して適切な隔離を実施するという点では、他国のCOVID-19対策と大差はない。個別の対策別について書き進めていくので、他国との相違点を読み取ってもらいたい。
前提条件
SARS(重症急性呼吸器症候群)の経験
台湾のCOVID-19対策での成功は、SARSの経験なしには語れない。
2003年、アジア一帯に猛威をふるったSARSは、台湾で346人の感染者と73人の死者をもたらし、台湾は世界で最後のSARS患者発生地となった。このころ、台湾の危機対策は台風や地震を想定したものばかりで、感染症に対する警戒心がすっかり低下していた。その結果、SARS勃発時には、一元的な指揮系統も十分な法律もなく、中央政府と地方政府の足並みは揃わず、衛生署(厚生省)内の関連部署は機能が重複し、公衆衛生の専門人材は量的にも質的にも不足していた。
内閣に対策本部を設立したが、省庁間の役割や責任分担が不明瞭で、各部門は通常業務手順に則った形でしか動けず、結果的にワンチームとしての力を発揮することができなかった。
マスコミ各社は、事実確認しないままに、取得した情報をこぞって報道し、国民の不安と混乱を助長した。
SARS以降に法整備し、危険性の高い感染症が発生した際に国民への強制力を執行できる法律を作り上げた。同時に組織改革も行われた。台湾CDCの機能強化、人材育成、感染症の発生監視から緊急対応までのプロトコール策定、感染症指定病院を含む地域医療連携体制の整備など、上記の反省点を全て網羅すべく、新興感染症を意識した改革が次々と実行され、歴代の衛生部長(厚生大臣)がそのバトンを繋いだ。
台湾CDCによる感染関連情報の集中管理と省庁横断での管理体制
台湾CDCは、通常の医薬衛生体系からは独立しており、全国の感染症予防や監視に加えて物資整備業務も統括する。
医療現場で必要となるマスク・防護服・消毒液・ワクチンなどの物資については、「防疫物資管理システム」によって、全国各医療機関の在庫を把握している。各医療機関では平常時から入荷数と消費数を報告するよう義務づけられており、台湾CDCは各医療機関の安全備蓄数量を設定し緊急時対応ができる準備を整えている。また、国内に6ヵ所の管制センターを設けており、緊急時には全国規模での感染情報の集約や必要物資の調達が可能となっている [3] 。
台湾CDCは、感染症の予防や監視、感染状況把握のために、数十にものぼる感染症関連の情報システムを統合している。それによって、平常時から「病院/診療所/保健所→衛生局→区域管制センター→台湾CDC」という情報の流れで各地の情報が通報され、台湾CDCが各種感染状況を集中管理し、迅速に対応できる [3] 。
そして、危険性の高い感染症発生時に、縦割りになりがちな各省庁を横断した協力体制を早期に実現するために、行政院の同意のもと、「中央感染症指揮センター」と指揮官を設置し、各省庁へ統一的な指揮監督権限を持つとともに、国軍や事業者、民間団体との協議も行える仕組みが整えられている[3] 。
マスク政策
台湾政府は、SARSの経験をもとに、国内でマスク需要が急上昇することを事前に予想していた。政府は、マスクの備蓄は十分あること(政府内備蓄マスク4000万枚以上)、症状のない健康な人はマスク不要だと繰り返し発信したが、最初の感染者が出た直後の1月22日頃に、国民がマスク購入に動き出し、薬局やスーパーはもちろんのこと、マスク製造工場にまで人が殺到した。
この事態を受けて政府は1月24日に1ヵ月間の医療用マスクとN95マスクの輸出禁止命令を出した(この命令はその後延長され、6月1日に解禁となった)。1月30日に個人用マスク国外持ち出し数の上限を設定し、春節で一時帰省中の台湾人または訪台中の中国人がマスクを大量に持ち帰るのを禁止した。1月31日からは、国内で生産するマスクをすべて政府が徴収した。同時に、「1ヵ月後にマスクの国内製造量1000万枚を目指す」と行政院長(首相)が号令をかけ、これまで海外輸入に頼っていたマスクを国内生産に切り替える方向へと大きく舵を切った。
そして、2月6日、事実上のマスク配給制ともいえるマスク実名購入制に踏み切った。マスク生産が需要に追いつくまでには時間を要するため、①必要な人にマスクが届くこと、②できるだけ多くの人にマスクがいきわたることを最優先課題とした。このマスク実名購入制について紹介している記事は多く存在するので、詳細は割愛する。一般国民とは別に、医療・介護従事者はもちろんのこと、行政スタッフ、運送業/運輸者など、リスクの高い業種に対しては優先的にマスクが追加配布された。
マスク生産量は、1月末時点では1日180万枚だったが、3月上旬には1日1000万枚、4月には1日1700万枚、5月には1日2000万枚にまで増えた。経済部(経済産業省)が指揮を執り、民間の工作機械メーカーなどの全面協力を得て、台湾を世界第二のマスク生産国へと押し上げた。政府のマスク備蓄量は3億枚となり、供給も安定したため、6月1日にマスク規制完全解禁し、マスクは自由市場に戻った。ただし、政府は現在も実名購入制を維持し、国民が確実にマスクを入手できる経路を担保している。
リスク別の健康管理
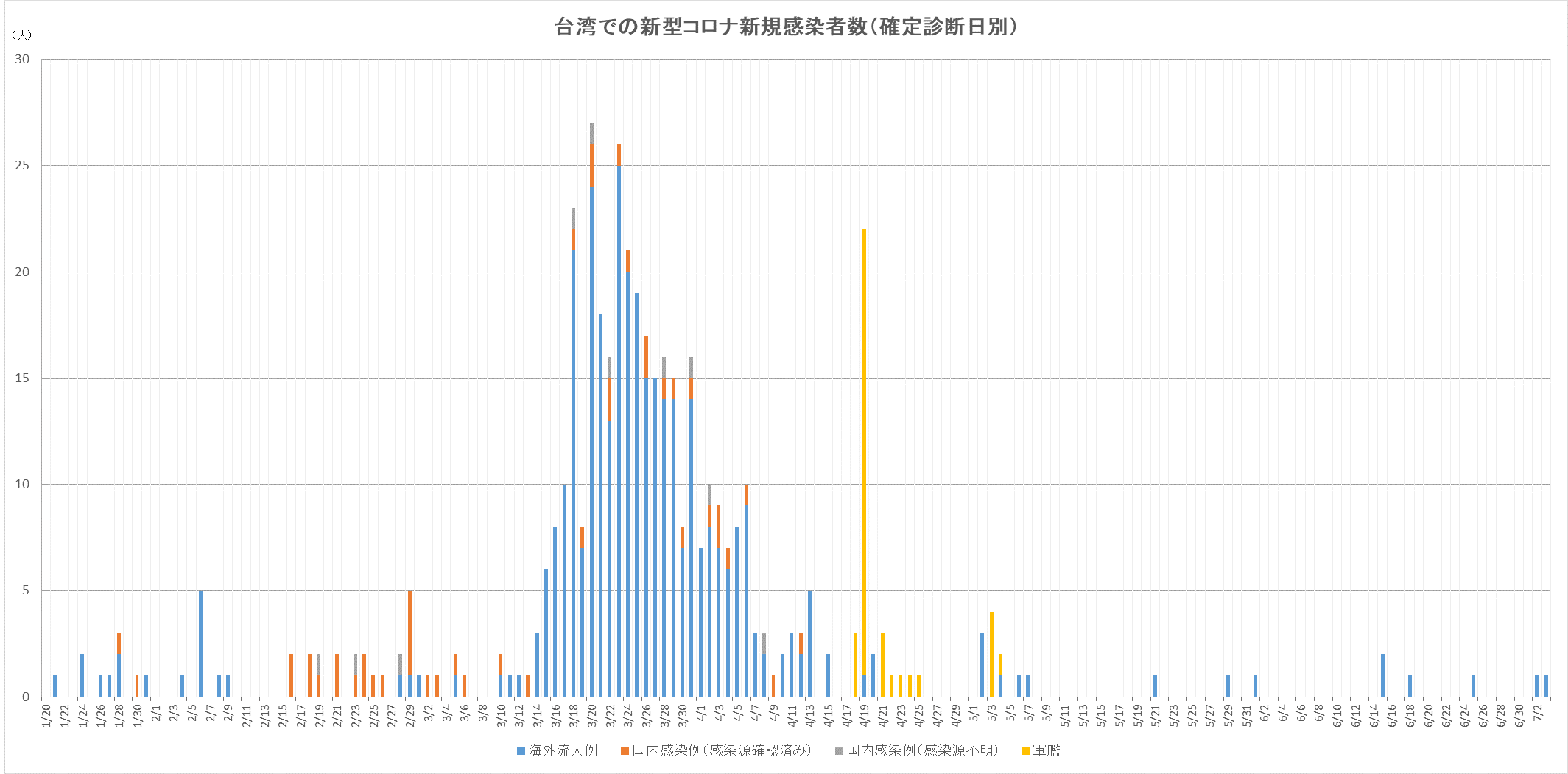
台湾では、感染リスクに応じて3段階の管理基準が設定されている:
- 感染が確認された人と接触した人は「在宅隔離」
- 感染流行地域への渡航歴がある人は「在宅検疫」
- その他リスクのある人は「自主健康管理」
【図表2】のように、リスクの違う対象者を個別に衛生福利部が把握しており、対象者の管理は地方自治体や地方の機関に依頼している。在宅検疫・在宅隔離の2つについては、定期的な在宅確認の電話連絡や、携帯電話の位置情報検知などが行われる [3] 。
また、検疫や隔離指示に従わなかった場合、10万~100万元(1元=約3.5円)の罰金に処せられる。無事満了したら、1日1000元の補償金を2年以内であればいつでも申請できる。6月7日の政府発表では、在宅検疫・隔離者合計15.7万人(内、在宅隔離9,308人)の中で、違反者は696人(在宅検疫677人、在宅隔離19人)、罰金総額89,703,334元だったそうだ。
| 図表2 |
| 台湾でのCOVID-19感染リスクに応じた管理体制 |
 |
| NRIレポートより抜粋 https://www.nri.com/jp/keyword/proposal/20200414 |
水際対策:ウイルスを捕捉する
水際対策は、①誰を入国させるのか(入国制限)、②どのようにして疑わしい人を空港で見つけるのか(空港検疫)の二点に大きく分かれる。
① 誰を入国させるのか(入国制限)
台湾は、海外の状況を監視しながら、入国と在宅検疫基準を更新し続けた。1月22日の湖北省団体旅行客の入国禁止から始まり、3月19日に自国民以外に対する入国禁止を発令するまでは、入国禁止措置の対象は、中国人と14日以内に中国滞在歴のある外国人のみに限定されていた。
その他の感染流行地域から入国者に対しては、国籍に関わらず潜伏期間は在宅検疫という形で隔離し、感染のないことを確認した上で、入国後の行動開始を許可した。
なぜ3月19日に一気に国境を閉じたかに関しては、筆者は、「パンデミックで全入国者を警戒対象としなければならない一方で、その数を絞らないと台湾国内の対応能力が飽和すると予想されたため、一番わかりやすい線引きで入国者を限定するしかなかった」と考えている。実際、中央感染症指揮センターの指揮官は、後日のインタビューで、「欧米からの波に向けて準備を進めていたが、予測よりもずっと速く来たので、かなり慌ただしく対応することになった。まさか先進国であんなに急激に感染拡大するとは思わなかった」と答えている。
②どうやって疑わしい人を見つけるのか(空港検疫)
12月31日より武漢からの入国者に対して、健康状態申告書(健康聲明書)の提出を義務付けていたが、1月24日に中国全土からの入国者、2月11日には入国者全員に同申告書の提出を義務付けた。健康状態申告書の情報は、入国時に確認するだけでなく、入国後の追跡調査にも利用された。一定の条件を設定し(渡航先、症状の有無など)、空港検疫の網から漏れたかもしれない人を後日探し出すのに役立った。
当初は紙での運用だったが、2月16日に電子システムを導入し、入国者は事前にQRコードを読み込み、ネット上で申告書を入力できるようになった。入国審査業務の時間短縮につながっただけでなく、電子データになったことで関係部署間の情報共有が簡単になり、効率的になった。このデータは、入国後の追跡用データとして、滞在先情報に加えて、在宅検疫中の体調や病院受診歴まで紐づけ可能なシステムに発展した。入国者による電子システムの使用率は最終的に90%に達し、入国から在宅検疫開始までの平均時間が、19時間から4.5時間へと短縮した(6月1日政府発表データより)。
国境封鎖と同時に、空港で検体採取できる新たな体制も敷いた。ただし、PCR検査の感度が低いことを踏まえ、健康状態申告書の内容から検査前確率が高い人を抽出して検査を行った。「入国者全員にPCR検査を」という意見が国民から出ることはしばしばあったが、入国時未発症の感染者は在宅検疫中に発見できるという戦略に基づき、全数検査の必要性を否定した。ただし、新な知見が見つかるたびに抽出基準を更新し、効率的かつ積極的に感染者を検出した(6月1日の統計では、空港での検体採取は延6,000人)。
在宅検疫システム:ウイルスを市中に持ち込ませない
COVID-19対策では、空港(国境)を潜り抜けたウイルスの拡散を防ぐために、各国で在宅検疫が積極的に行われた。
台湾の在宅検疫システムは、今回構築され、その最終形は、空港から検疫場所まで、検疫開始から終了まで、周到なシステムとなっている。7月8日時点のデータでは、全感染者449人中、在宅検疫中に発症して診断に至ったのが117人。そして、在宅検疫者からの二次感染はわずか3人。在宅検疫なしで117人が市中に入っていたら、結果は随分と違うものになっていただろう。
空港からの移動
空港検疫を終了した人は、在宅検疫指示書を受け取り、寄り道なしで検疫場所へ移動する。空港から検疫場所までの移動手段は、「防疫タクシー」または自家用車に限定されている。遠方への移動は、新幹線や鉄道の使用を禁じる代わりに「防疫バス」を用意している。この「防疫タクシー」「防疫バス」の運転手は全員、濃厚接触者にならないように適切な感染予防対策を実施している。離島在住者は、国内航空便を使わざるを得ないため、マスク着用の上での国内線利用が許可されていたが、4月1日からは本島で在宅検疫を終了させてから帰宅するように指示された。
在宅検疫の場所
在宅検疫は、自宅またはホテルで行われる(一部の人は集中検疫所)。検疫場所は入国時(現在は入国前)に申告する。そして、一旦足を踏み入れて検疫が始まると、14日間は外出禁止。
自宅で適切な隔離ができない人や自宅がない旅行者などは「防疫旅館」に泊まる。
費用は自己負担。「防疫旅館」とは、既存のホテルが政府の指針に則って運営・提供する隔離対象者向けのサービスであり、COVID-19対策として政府が民間に働きかけて誕生したものだ。政府が感染予防マニュアルをホテルに配布し、実地指導する。ホテルは諸々点検を受けて、正式に「防疫旅館」となる。登録軒数は徐々に増え、7月現在、利用者の様々な要望に応える多種多様な防疫旅館が台湾全土にある。
在宅検疫場所として、集中検疫所も活用された。2月初めに武漢チャーター便帰国者を受け入れるために急遽集中検疫所が3ヵ所用意され、その後継続的に増やされた(4月27日時点で全国計2,126室)。集中検疫所は稼働率約50%を常態とし、突発的な事態に対応するための余力を常に残していた。そのおかげで、前述の軍艦集団感染が起こったときは、速やかに隔離ができた。
空港検疫で検査を受けた人たちは、検体採取後は一旦在宅検疫の場所へ行き、結果が陽性だったら病院へという流れだったが、4月3日からは検査結果が出るまで(24時間以内)は集中検疫所で待機するという流れに変わった。
在宅検疫者の監視と生活支援
在宅検疫者に対し、3月19日より電子的な監視システムが導入された。在宅検疫者は、携帯電話の位置を常時監視され(GPS情報ではなく携帯電話の通信信号を監視しているらしい)、設定されている範囲を外れたり、携帯電話の電源がオフになったりすると、自動的に警察に通知が届く。そして、違反が明らかになった場合は罰則適応され、さらに集中検疫所へ移動させられる。各地方政府はケアセンターを開設し、在宅検疫対象と認定された市民が出歩かないよう厳しく監視すると共に、これらの人々が14日間の隔離生活を安心して過ごせるよう支援している。
在宅検疫者には、1日1回の検温と健康状態の報告が義務付けられ、地方自治体の担当者が、1日1回電話で状態を確認する【図表2】。4月3日に民間会社が開発した人工知能アプリが導入され、アプリを通じてこれらの報告が可能になった。アプリ経由のデータは、前述の入国者追跡用のシステムに自動的に取り込まれ、より効果的な生活支援が可能となった。
在宅検疫の解除
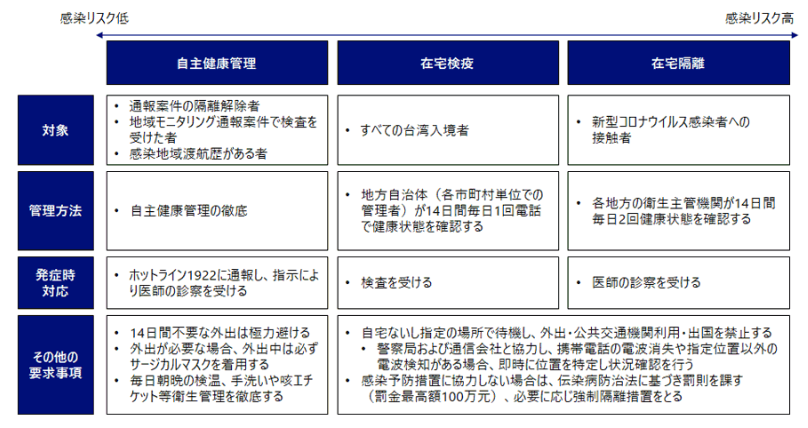
1月当初は、期間満了後に自動的に隔離解除となっていたが、4月初めごろから解除前に電話インタビューでの健康状態の最終レビューを行うことで、ウイルスを見逃さない体制を強化した【図表3】。例えば、在宅検疫中に下痢症状があったが、牛乳が原因だと本人は思って報告せず、レビュー時にそのことを話してPCR検査を受けたら陽性が出た、という事例があった。
| 図表3 |
| 入国から在宅検疫解除までの流れ |
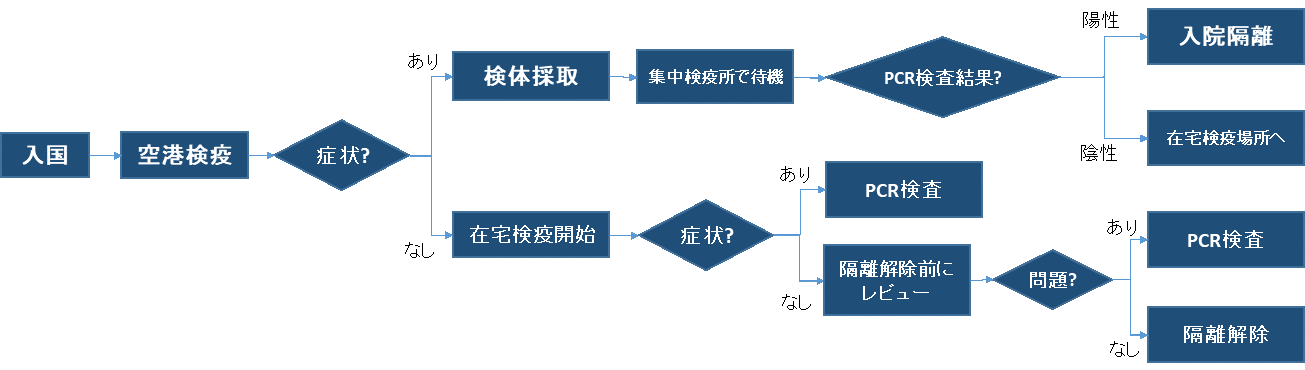 |
| 筆者作成 |
サーベイランス:市中に入り込んだウイルスを探し出す
市中に入り込んだウイルスを見つけるための各種サーベイランスは、感染状況を科学的に分析しながら柔軟に行われた。
前向きサーベイランス
COVID-19サーベイランスでは、明確な症例定義を設定し、合致する症例を積極的に探知した。症例定義は短期間で目まぐるしく変わっている。そもそも、2019年12月31日に武漢での肺炎発生が分かった時点では、原因ウイルスは特定されておらず、暫定的に設定された最初の定義は、発症前10日以内の武漢渡航歴+肺炎。2020年1月5日の専門家会議にて期間を14日以内に延長することを決定。(注: COVID-19の発見について中国が公表したのは1月9日)
1月16日に、台湾CDCの武漢視察報告に基づき、定義を14日以内の武漢渡航歴+発熱+呼吸器症状へと変更した。1月20日には、「14日以内の中国渡航歴+肺炎」を加え、1月25日には14日以内の湖北省渡航歴+「発熱または呼吸器症状」へと基準を拡大。1月31日に、これらの基準を満たす人と接触した人も通報対象とした。通報すべき渡航先も感染拡大状況に合わせて増え、2月28日時点では、中国全土だけでなく、タイ、シンガポール、韓国、イタリアも通報対象となった。
また、最前線にいる現場医師の判断を重視し、2月9日には、条件に合わない場合でも、医師が疑わしいと考えるケースについては保健所へ相談するようにと通達を出した。これにはきっかけとなった事例があるので、ぜひ紹介したい。
ある家族の事例だ。1月22日に香港経由でイタリアへ家族旅行に出かけ、2月1日に帰国。夫婦はイタリア滞在中に咳が出現。夫は帰国時に発熱を認め、同日病院を受診。風邪と診断されたが、改善ないため、2月4日再診。肺炎症状を認めたためPCR検査を受け、2月6日にCOVID-19と確定診断された。妻は咳が持続するため2月3日に受診し、風邪と診断されていたが、2月4日に夫と一緒に検査を受け、2月6日に確定診断に至った。息子2人は濃厚接触者として検査を受け、確定診断された。この夫婦は、当時の症例定義には厳密には当てはまらなかったが、診療した医師がCOVID-19を強く疑い、中央感染症指揮センターに相談した結果、検査実施に至った。現場の専門家を尊重した柔軟な対応が感染発見に繋がったのだ。
次述の後向きサーベイランスをきっかけに、2月28日には、渡航歴に関わらず、医師が強く疑う場合は検査を実施するように、症例定義が変更された。そして、自国内の症例から得る新しい知見に基づき、3月31日には嗅覚異常、4月4日には下痢も症例定義に入れた。また、医療従事者や航空関係者などのハイリスク群は、積極的にサーベイランス対象に加えられた。症例定義の変遷を見るだけでも、ウイルスの全容解明と感染流行状況にタイムリーに反応している台湾の姿が浮き彫りになる。
後向きサーベイランス
台湾は、症例定義から外れたウイルスを探し出す努力も惜しまなかった。
2月上旬、台湾の症例定義では「湖北省/中国渡航歴または接触歴あり」が必須条件であったが、シンガポールの事例(渡航歴・接触歴のない症例が新規感染者の半数を占めていた)を見ると、ウイルスを見つけるために設定されている症例定義が逆に見逃す原因になっている可能性が浮上した。台湾政府は、時系列を遡って1月31日から2月12日の間に肺炎を発症していた全症例からインフルエンザ確定診断症例を除いた計113例の保存検体に対してPCR検査を実施した。結果、1例が検査陽性となった。検査結果が出たのが2月15日で、残念ながらその方は同日夜に敗血症で死亡し、国内最初の死亡例となった。クラスター調査では、この死亡例を含めた感染者5人のクラスターが見つかった。そして、遡り調査で2月19日にもう1名の新たな感染者が見つかった。このように、埋もれていた感染者を見つけ出し、迅速に対応したことで、市中感染を未然に防いだのだ。
3月下旬の欧米諸国での感染状況から考えると、2月下旬にはこれらの地域で既に水面下で感染が広がっていたと解釈して良いだろう。逆に、台湾がこの時期を持ち堪えたのは、このような科学的仮説に基づいたプロアクティブな対策のおかげではないだろうか。この件は、派手さがないからか、台湾のCOVID-19対策を紹介する記事では全く触れられていない。しかし筆者は、この一手がその後の明暗を分ける最初の分かれ道だったのだと思うので、あえて強調しておきたい。
クラスター検査:ウイルスの拡がりを抑え込む
台湾では、感染者が見つかるとクラスター調査がいち早く展開される。台湾CDCがリーダーシップをとり、地方の衛生局(保健所)の協力を得て調査を行う。
クラスター調査の手法は日本と大差ない。まず感染者の発症前14日間の行動歴を聞き取り、そこから接触者を洗い出す。ここでは、感染源と二次感染者の両方を見つけることが目的になる。感染源は、発症前14日間から発症前日までの接触者の中から症状を有する人を探し、その発症日を基に判断する。症状を有する人がいない場合は、抗体検査で感染源の特定を試みることもある。新たな感染者は、発症前2日から診断までの間に濃厚接触した人の中から探す。濃厚接触の定義は、「適切な防護のない状況下で1-2メートル以内15分以上の接触」。そして、濃厚接触者は症状があれば速やかにPCR検査へ回される(注:拒否権なし)が、無症状であれば最終接触日から14日間の「在宅隔離」【図表2】を指示される。
クラスター調査の成果は、感染源不明例が少ないことと大規模クラスターがないことに表れている。あくまでも第三者的立場からの感想だが、クラスター調査が迅速かつ正確である印象を筆者は受け、感染が発覚しても感染拡大を抑える勝機はまだあると思えた。
また、累計9,308人の在宅隔離者のうち115人が在宅隔離中に確定診断に至っているので(6月7日政府発表より)、約81人隔離して1人感染者がいたという計算になる。80人もの自由を奪ったと考えるのか、妥当な社会的コストだと考えるのか、筆者には判断がつかないが、ひとつの事実として書きとめておく。
医療体制:役割と権限を明確にする
医療現場の混乱は少なかったようだ。感染者数が対応可能な範疇だったという点もあるが、大事なのは医療機関の役割分担が明確だったからだと筆者は思う。台湾では、COVID-19の診断から治療までの切れ目ない仕組みが構築された。
既存の仕組み
台湾には感染症関連の既存ホットラインがあり、どこに問い合わせたらよいかわからないときは、とりあえず1922に電話をする。一般市民も医療者も、誰でも1922に電話してよい。そして、(必ずとは言えないが)裁量権のある人にまで声が届けられ、必要だと判断されれば例外でも許可される組織の柔軟性がある。
台湾では、感染症流行を想定した医療計画(傳染病防治醫療網推動計畫)が平時から整備されている。毎年予算編成、計画見直し、人員配置調整、研修、物資在庫補充などを行い、時制に合う内容に最新化している。この計画では、全国を大きく6つの医療圏に分け、各医療圏に指揮官/副指揮官を配置し、隔離醫院(隔離病院)、應變醫院(応変病院)、支援合作醫院(後方支援病院)の3種類の病院を指定している。各医療圏の指揮官たちは、平時から台湾CDCと連携しており、非常時には政府の感染症対策本部である中央感染症指揮センターと密接に状況と方針を共有する。
COVID-19のような新興感染症では応変病院が主要な役割を担う。応変とは、「急な変化に対応する」という意味である。その名のとおり、応変病院は、非常時に指揮官の命に従い、優先的に患者を受け入れる。今回のCOVID-19対策では、初期は平時の地域医療の枠組み内で各病院が感染者を受け入れていたが、途中から応変病院に患者を集中させるようになった。医療圏ごとに応変病院を1施設、そして市単位でも1施設ずつ指定されている。応変病院には、陰圧病床が一定数備わっており、日本の感染症指定病院に近い。ただ、日本との大きな違いは、感染流行時には病棟丸ごとまたは病院丸ごと感染症専用病床に切り替わる点だ。陰圧病床の数には限りがあるが、病院全体の機能として感染対策専用になるのだ。
応変病院の病床計画は4段構えになっている。第一段階として、病棟をひとつ丸ごと空け、患者を待ち構える。この病棟が半分埋まれば、第二段階では次の病棟を空ける。次の病棟も半分埋まれば、更に階層ごとに病床を空け、最終的には病院丸ごと空ける。そして、医療圏の応変病院の次は、市の応変病院が病床を用意する。応変病院といえども、平時は普通の病院だ。様々な疾患の入院患者を転院させて空床を用意するためには、早めに動かないといけない。エピデミックにおける患者数増加速度は、今回誰もが体感できただろう。用意していた病床が埋まってから悩む、という事態を避けるためには、「半分埋まれば、次を空ける」という指標はとても実践的だ。
後方支援病院は、医療圏ごとに1施設指定され、医療センターと呼ばれる高次機能の病院がこれを引き受ける。応変病院に対し、人員や物資、医学情報などを供給する。後方支援病院は、感染患者を受け入れない。院内感染で高次の医療機能が停止しないようにするためだ。患者が重症化し、医療センターでの治療が必要だと判断された場合にはこの限りではない。
台湾では感染状況がとても良く制御されていたので、応変病院に空床準備の指令が出たのは4月7日だったが、その後爆発的に患者が増えることはなく、医療体制は常に余力がある状態を保っていた。
新しく作られた仕組み
COVID-19対策として新規に作られた仕組みもある。
政府は、1月27日に健康保険データと出入国データを統合し、健康保険カードを使って病院側が受診者の過去14日間の渡航歴を参照できるようにした。最初は武漢のみの表示だったが、症例定義の更新に合わせて、表示地域は増えた。余談だが、このシステム構築は3日間で完成したそうだ。
また、救急外来の混雑やそれによる院内感染を防ぐために、3月20日に検体採取拠点として161施設と重症患者受入施設として50施設を指定した。これらの施設情報は公開され、国民は自身で直接受診、または、他施設から紹介受診できるようになった。検体採取を特定の場所に集中させ、且つ重症度に応じて患者を振り分けることで、適切な資源配分を確保し、院内感染予防対策を強化することができた。
PCR検査能は、1月22日時点で検査室が全国11ヵ所(1日500件)だったが、継続的に拡充し、5月27日時点で全国45ヵ所の検査室にて合計1日5,938件のPCR検査が実施可能となった。このうちの19ヵ所は緊急的な検査要請に対応できる。5月初旬には、簡易型器機を離島や軍艦内に設置して、スクリーニング対応できる体制を整えた。他国と比較してPCR検査数が少ないという世論がしばしば起こったが、「不必要には行わないが、必要な人には即座に行える」という原則を政府は貫いた。そして、常に科学的な根拠を示した。例えば、A国と台湾の感染状況の違いを解説し、現段階の台湾では無作為な集団検査は意義が低いと説明した。不要な検査を回避することで検査能の余力を維持し、突発的な事態(前述の軍艦事案など)では最速で検査を行うことで隔離すべき対象を迅速に割り出せたのだ。
また、COVID-19対応した医療機関と個人には、政府から一定の賞金が配布された。十分な金額なのか、公平性が保たれていたのか、などについては現場の人間にしかわからないが、金銭的な奨励や補償は医療において軽視されがちだと筆者は感じているので、問題提起の意味を込めてここに記す【図表4】。
| 図表4 |
| 受診から入院までの流れ |
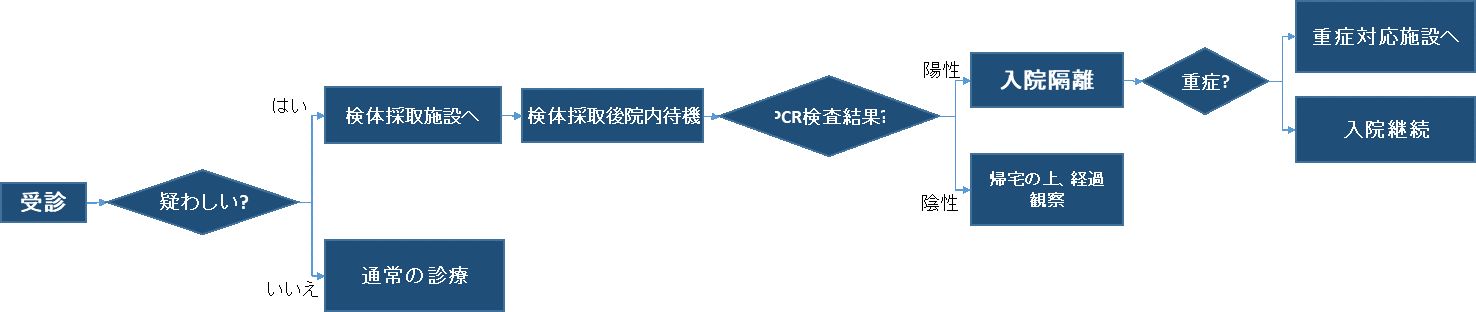 |
| 筆者作成 |
医療機関と政府の関係
なぜ台湾の病院は、政府の指示命令に従うのか? と、医師仲間である友人から質問されたことがある。様々な設立母体の病院が同時に存在している日本では、同じことを実現するのが難しいと思うというのが彼の意見だった。この質問への答えはあくまでも筆者の私見になるが、ひとつは、前述の医療計画の存在が大きいと思う。応変病院には、公立病院が名を連ねている。しかし、公立だから、というだけではなく、計画策定段階において、どんな社会的役割を担うのかという点を、病院と政府間でかなり調整したのではないかと想像する。そして、各病院では、院内の演習や防護服の着脱実践研修が毎年義務付けられている。18年には、台湾CDC主導で、各応変病院にて衛生局(保健所)メンバーと一緒にMERS市中感染を想定したシナリオ演習を行い、課題を洗い出した。【図表5】は、この演習で各病院においてどの職種の人が参加したかを示している。中国語表記なので完全には理解できないだろうが、多職種が参加していることは伝わるかと思う。このように、技術や知識を再確認するとともに、地域内の連携を強め、いつ訪れるかわからないSARS級の事態のときには、自分たちが最前線に立つのだという自負を維持している。
もうひとつは、政府のリーダーシップだと思う。医療者は職業倫理の高い集団だ。筆者の周囲には、日本での感染拡大局面において、実際には顔を合わせたこともない医師たちが自発的に連携し、情報を共有し、事態を改善するための知恵を出し合っている姿があった。もし政府がもう少しまともなリーダーシップを発揮していたら、きっと日本も地域ごとにもっと良い医療連携体制が作れたと思う。単独施設や個人の頑張りだけで感染局面を乗り越えるのは至難の業だということは、医療者なら誰しもがわかっていることなのだから(生意気なことを言うなとお叱りを受けるかもしれないが)。
| 図表5 |
| 演習に参加したメンバー一覧 |
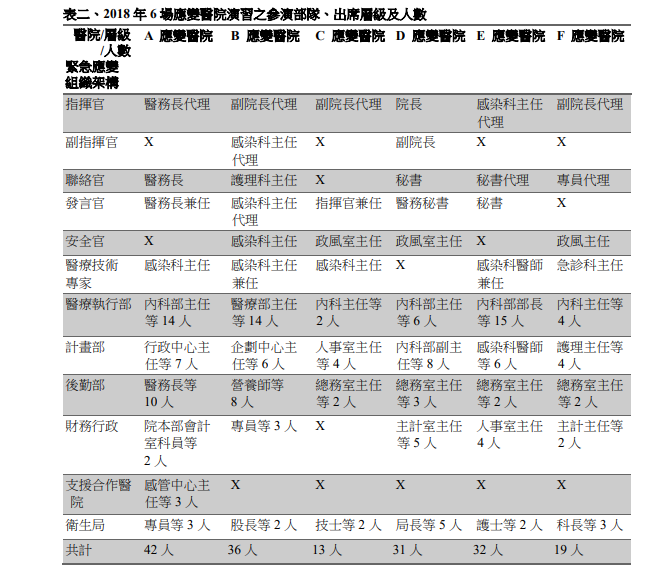 |
| 「傳染病防治醫療網網區應變醫院傳染病緊急應變計畫―2018 年演習之驗證與檢討」より抜粋 https://www.cdc.gov.tw/File/Get/15d_4e1STN-zU0GBVRDdQg |
医療・介護現場:院内感染から守る
COVID-19初期から、医療・介護現場に対する政府の介入は多かった。
物資配給
政府はCOVID-19対策中、一般診療所から大学病院まで、必要な防護物資を全て無償で提供した。特に病院には、防護物資が約1ヵ月分の備蓄に達するように提供を続けた。また、介護施設にも同様にマスクやアルコールなどを配給し、施設内感染予防対策を強化させた。期間中、医療・介護施設や薬局に提供されたマスクは、2億2千万枚以上に達した(6月2日政府発表より)。医療・介護現場には常に最優先で物資が届けられ、物資不足に陥ることはなかった。
面会制限
政府が各病院の面会制限について全国一律の通達を出していた。2月2日より、中国からの渡航者は14日以内の医療・介護施設への面会訪問などを禁止され、不急の受診も控えるようにと呼びかけられていた。施設職員も同様、中国から帰国後14日間は出勤禁止とされた。2月26日には医療機関での面会人数制限を始め、面会時には必ず渡航歴、職業、接触歴などを確認することを指示した。そして、院内感染事例発生(後述)以降は、病院での面会自粛とオンライン面会を推奨した。その後、感染者数増加に伴い、4月2日に医療・介護施設での面会を全面禁止した。ただし、あくまでも「社会的」な面会を禁止したまでで、医療上必要な面会(病状説明など)は各施設に采配が委ねられた。国内の感染終息に伴い、5月1日より段階的に面会制限を解除した。
分離分流管理
台湾政府は、後述の院内感染事案を受け、病院に対して「分離分流」制度の実施を求めた。分類は、主に病人のリスクに対するものだ。入口から、疑わしい症状がある、もしくは感染地域への渡航歴がある患者は外の発熱受付エリアを受診し、一般患者とはエリアを分ける。病院側としては、担当する看護師から清掃員までもグループ分けし、分業とした。
院内には検査専用の病棟を設置した。セントラル空調を閉じ、各病室に通風設備を設置し、院内の空気が循環することを防いだ。必ず医師一人で診察し、家族や訪問者もその病棟に入ることを禁じられた。検査専用の病棟で検体採取し、検査陰性確認後に一般病棟に移る、という手順で、COVID-19の院内感染を防いだ。入院後の感染患者に対しても同様、一般患者とはエリアを分け、担当する職員をグループ分けし分業とした。
ただし、疑わしいまたは確定診断された患者は、いくつもの対策を経て阻止できるが、無症状の患者も感染力を有する可能性があることが問題視されていた。結果的には、分離分流制開始のきっかけとなった事案以外の院内感染例はないため、この管理法が感染予防に寄与したということなのか? 専門家の検証を待ちたい。
医療従事者の出国禁止令
医療現場の人員不足を予防するために、2月23日に医療従事者の出国禁止令が出された。医療従事者が渡航歴の関係で在宅検疫となることが当時の懸念事項だった。出国が制限された医療者は「医院」(=病院)の第一線で実際に患者を診察・治療するスタッフ(医師、看護師、技師、ソーシャルワーカーなど)を主とし、「診所」(=診療所)のスタッフは制限の対象ではない。渡航先としては、中国大陸・香港・マカオは渡航禁止。それ以外の国への渡航は、事前報告と許可を得ることが前提となった。出国を認めるかどうかは、各「医院」の院長が権限を持つ。人員のやりくりが出来なくなったり、それにより医療サービスの縮小が余儀なくされたりするような事態を避けるため、各「医院」がそれぞれの能力に合わせて関連の規定を定めて運用した。
既に出国を計画していた対象者に対しては、その渡航目的に関わらず、同行する家族分も含め、キャンセルにかかった費用を全て国が補償した。この命令を受け、計10,194人が出国をキャンセルした(6月2日の政府発表より)。
院内感染の対応
COVID-19感染449例中(7月8日時点)、院内感染は1クラスターのみだった。台湾では、COVID-19感染者は全員入院隔離となる。感染患者だと認識された上で入院するので、院内では厳重な感染予防策が実践され、この場合院内感染が発生する可能性は極めて低い(実際、起こっていない)。一方で、入院後に感染が発覚した場合は、十分な予防策をとっていないケースがある。こういった事例は計5例あったが、院内感染に至ったのは1クラスターのみだ。
症例は、50代女性、糖尿病・慢性心不全患者で渡航歴なし。2月14日低血糖と全身倦怠感のため、救急外来を受診し、入院。2月21日、咳や咽頭痛などの症状を認め、2月26日には発熱あり。精査の結果、肺炎と診断された。当時の台湾政府の通達(=原因不明の肺炎患者にはPCR検査を実施)に基づいて検査を実施し、陰圧病室へ移動。2月28日確定診断となった。
確定診断後の初期対応はとにかく速かった。入院から14日経過後の診断だったため、院内感染の有無が最も危惧された。中央感染症指揮センターがすぐさま現地で陣頭指揮をとり、一番に着手したのは、同じ病室や病棟の入院患者の隔離だった。同病棟入院中の患者は全員、別病棟の個室へ移動させられ、移動先の病棟の医療者たちがその後の診療とケアを担当した。患者移動後、元の病棟はすぐさま閉鎖された。これはSARSのときの学びを活かした対応方法だった。「ウイルスがいるかもしれない場所」に「感染しているかもしれない患者」をそのまま閉じ込めるのではなく、ウイルスがいない場所へ移動させ、個室隔離を徹底し、感染していないはずの医療者が治療・看護を続けることで、感染の連鎖を断ち切るとともに、医療サービス提供の中断を回避する、という考えがこの対応の根本にある。
救急外来は、環境サンプル採取と消毒、接触職員隔離後に業務再開し、機能停止期間は最小に抑えた。
クラスター調査では、救急外来勤務職員、同病棟勤務の職員そして同病室の入院患者に対して最優先でPCR検査を実施した。検査陰性の職員は全員14日間の隔離(院内または病院が院外に個室を用意)を指示された。また、院内職員で症状のあるものも全員、14日間在宅隔離を指示された。ここで留意してほしいのは、病院職員全員に検査を実施したわけではなく、クラスター調査に基づいて検査対象を決定した点である。
クラスター調査で洗い出された接触者455人中407人に対してPCR検査を実施し、以下8名の感染が確認されたが、感染源は特定できなかった。
- 職員:救急外来の清掃員1名と病棟看護師3名。
- 家族:入院付き添いをした娘と息子。
- 入院患者とその家族:同病棟の別病室に入院していた患者の家族(入院患者本人は検査陰性)と、同病棟のさらに別の病室の入院患者(2月28日時点では既に退院していた)。
院内感染事例への迅速な対応が実現したのは、政府と医療現場との連携プレーのおかげだろう。
介護施設の対応
介護施設職員感染例への対応について紹介したい。3月21日夜に高齢者介護施設勤務看護師の確定診断報告を受けた中央感染症指揮センターは、彼女が勤務する施設と連携し、夜通しで対応した。
入所者53名は全員PCR検査を受け、結果確認後に施設からの移動を開始した。介護度の高い5人は病院へ。残りの入所者は、2グループに分かれて集中検疫所に収容され、個室での隔離を開始。介護人員は他施設から派遣された。職員は、28人全員が深夜に召集され、同様にPCR検査を受け、検査結果確認後に在宅隔離開始となった。検査には、地域の国立病院と民間病院の2病院が協力した。検体採取は朝方までかかったが、早朝にすぐPCR検査に着手し、3月22日昼過ぎには81人の結果がそろい、全員陰性だった。
クラスター調査の結果、接触者計142人のうち検査が実施されたのは100人(上記81人含む)で、全員陰性。隔離中の発症はなく、全員期間満了後に隔離解除となり、入所者たちは無事元の施設に戻った。感染源不明のままとなったが、孤発例で終わった。感染症対応がスピード勝負であることは言うまでもないが、ここまでのスピードで動けるのは、政府内の情報伝達力と機動力、政府と医療機関の連携体制など、必要な要素が揃っていたからだろう。
医療・介護施設勤務者のサーベイランス
医療・介護施設勤務者は、感染のハイリスク群であるため、サーベイランス対象と定義された。政府は2月16日に医療従事者である肺炎患者は検査対象にするよう通達を出した。医療だけでなく、介護従事者もハイリスク群だと認識し、4月7日には医療・介護従事者で上気道症状がある場合には、必ず検査をするようにと新たな指示を出した。これには病院や介護施設で働く非医療系スタッフなども含まれる。その結果、1月15日から6月4日までの間に検査を受けた医療・介護関係者数は、職種別で見ると、医師579人、看護師2,062人、その他医療職655人、非医療職614人、介護施設勤務者1,267人だった。このうち検査陽性になったのは後述の院内感染クラスターの4人(看護師3名、清掃員1名)のみだった。
リスクコミュニケーション:国民に理解を促し、社会混乱の芽を摘む
社会の混乱
成功談ばかりを取り上げると、台湾が順風満帆だったかのような印象を与えてしまうが、実際は山あり谷ありだった。筆者が覚えているだけでも、数えきれないほど事件や論争が起こった。マスクを求める長蛇の列に並ぶ人たちの間で小競り合いが生じた。マスクの海外持ち出し禁止令が出たとき、行政院長(首相)の個人Facebookページは批判コメントで炎上した。病院でマスク着用拒否した人が暴れ、警察を呼ぶ事態にまで発展した。中国人入国禁止令発令後、「台湾人の子女で中国籍しか持っていない未成年者」の特別入国措置を発表したら、発表と同時に世論が荒れ、政府は決定を撤回せざるを得なくなった。中国からの帰国者がタクシーに乗車拒否されることもあった。一過性だったが、トイレットペーパーや保存食の買い占めなどのパニック購買もあった。医療者出国禁止令に対して反発する医療者もいた。感染者が見つかるたびに、個人情報を暴いて、それをネット上に晒そうとする人たちがいた。帰国した感染者を責める論調は、感染者が増えた3月後半に強まった。マスコミは事実確認しないままに報道することが多く、そのために誤情報が流れ、不要な混乱が生じた。悪意あるデマがSNS上に出回ることは日常茶飯事だった。PCR検査数が少ないという論争は、いつまでも続いた。
ウイルスそのものよりも、ウイルスに対する恐怖心によって引き起こされる社会混乱の方が脅威だった。
その対応
数々の混乱があったが、台湾政府の絶え間ないリスクコミュニケーションが事態収拾に大きく寄与していた。一連のCOVID-19対策において、台湾政府は国民とのコミュニケーションを最重要視しており、デジタル技術を駆使した情報の透明化はその姿勢をわかりやすく伝えていた。
中央感染症指揮センターが昇格して、衛生福利部長(厚生大臣)が指揮官に就任したとき、彼は明言した。「防疫対策には国民の協力が欠かせない。そのために政府は、最新情報を包み隠さず、毎日国民に報告することを約束する」と。そして、1月23日から6月7日まで、毎日、記者会見で最新の感染状況や管理体制の情報を公開した(現在は週1回)。その場には、指揮官と一緒に各省庁の専門家も同席し、個人情報保護に細心の注意を払いつつも、感染経路やその後のクラスター調査状況など、質問する記者が納得するまで徹底的に回答を続け、時間で打ち切ることはなかった。この全過程がリアルタイムで動画配信され、おかげで筆者は日本にいながらも台湾の状況が手に取るように理解できた。
さらに政府は、ホームページ、Facebook、LINE、YouTubeなどを駆使し、双方向性のコミュニケーションで国民の意見を吸い上げた。時には国民に理解や団結を呼びかけ、差別や対立を止めるように訴えかけた。デマや不正確な報道については即時に訂正した。
政府は対デマの戦術を”Humor over rumor”と表現した。デマの訂正情報をユーモアある表現で発信することでデマよりも速く拡散し、結果的にデマを止めることができるのだ。【図表6】は、トイレットペーパーがなくなるとデマが流れてパニック購買が起こったときに、行政院長(首相)が発信したものだ。「お尻はひとつしかないよ」とユーモア溢れるタイトルを付け、マスクとトイレットペーパーの原料も産地国も違うことなど、正確な情報を本文に記載している。国民は楽しくこの訂正情報を転送し、混乱した雰囲気が一転して楽しいものになった。このように、マスコミ報道とは別に、政府自身が情報発信の手段を有していることには大きな意味があった。
個人的には、台湾政府の医療現場を守る発言にはいつも心を打たれた。例えば、複数回受診後に診断に至る例は珍しくない。医療従事者であればその現実は当然として受け入れられるものの、一般国民の反応は「なぜ最初に見つけられなかった?」となりがちだ。それに対して政府は、医療現場への信頼と医療の限界を国民に説き、確たる態度を示した。もし自分が台湾の医師だったら心強く感じるだろう、と筆者は思った。
大小の波乱がありながらも台湾全体が一体となって取組みを推進できたのは、こうした政府の姿勢と行動が大きな要因だろう。
| 図表6 |
| 「トイレットペーパーがなくなる」というデマに対する注意喚起ミーム |
 |
| 台湾行政院長の個人Facebook投稿(2020/2/7)より抜粋 |
ポストコロナ時代:ウイルスとの共存
台湾では、5月1日より「防疫新生活」を合言葉に、COVID-19と共存する生活様式が推進された。世界のどこかで感染が続く以上は、海外輸入例からの国内感染発生リスクを想定内とし、個々人が感染予防をすることで連鎖を断ち切り、対応可能な範囲内に感染を抑えるという考え方だ。COVID-19に対する有効なワクチンか治療法が開発されるまで継続される。
1ヵ月以上の啓蒙期間を経て、6月7日に各種規制が全面解除された。これまで台湾社会を観察してきた筆者としては、防疫新生活の概念が国民に浸透するためには必要な時間だったと思う。現在台湾では、国民に対しては、社会的距離が維持できないときはマスク着用すること、事業者に対しては、感染発生時に接触者と速やかに連絡が取れる工夫を、事業運営内で行うことを引き続き推奨している。
国境開放
国境開放については、かなり慎重に入国許可枠を段階的に広げている。ここでも科学が尊重されている事例として、以下を紹介する。
国別の感染リスク評価
現在、中央感染症指揮センターが2週間ごとに各国の感染状況を評価し、リスクを定義・更新している。7月1日時点では、
- 低リスク国:ニュージーランド、オーストラリア、マカオ、香港、タイ、パラオ、ベトナム、モンゴル、ブータン、フィジー、ブルネイ、ラオス、カンボジア
- 中等度リスク国:韓国、マレーシア、日本、シンガポール、スリランカ
と定義されている。このリストは、かなり純粋に「感染状況評価」だけで作られている。例えば、シンガポールは新規感染者数が決して少なくないが、その9割以上が同じ寮に住む外国籍労働者の集団感染であり、感染が市中に広まっているわけではない、という判断に基づき、リスト入りしている。数字だけでなく、一歩踏み込んだところまで分析した上でのリスク評価ができるのは、専門家集団とその機能を政府内に保持しているからだろう。
短期ビジネス訪問者
例に漏れず、台湾にとっても経済は重要だが、感染リスクを軽視することは決してない。6月22日から条件に当てはまる3ヵ月未満のビジネス訪問者は、在宅検疫期間を短縮できるようになった。低リスク国または中等度リスク国からの渡航者で、搭乗前14日間にその他の国への渡航歴がないこと。また、訪台の申請には、企業などから招待を受けていることを証明する書類や、台湾での日程表などの提出が求められる。そして、出発日から過去3日以内に受けたCOVID-19のPCR検査陰性証明も準備しておく必要がある。
低リスク国からの渡航者は、在宅検疫5日目に自費検査可。陰性が確認されれば、外出が認められる自主健康管理【図表2】に切り替えられる。ただし、入国後の21日目まで自主健康管理の継続が必要だ。中等度リスク国からの渡航者は、7日目で自費検査可。その後の対応は低リスク国と同じ。この5日目と7日目の設定には、科学的根拠がある。台湾のこれまでのデータに基づくと、在宅検疫5日目までに93%、7日目までに97%の感染者が確定診断に至ることがわかっている。よって、検疫解除後の自主健康管理を義務付けることで、国内感染のリスクを最小化できるという算段だ。
留学生
留学生に対しては、低リスク国からの「最終学年の学生」を最優先に、6月26日より再入国が開始した。教育部(文部科学省)が主管となり、各大学と連携しながら、学生たちの入国後の在宅検疫を確実なものにしている。各大学内には担当部署が設置され、教育部との連携や、留学生の入国前から入国後の在宅検疫完了までをきめ細やかに支援する。教育部は、中央感染症指揮センターと学生数や検疫状況を共有し、7月8日からはその他の在校生や中等度リスク国の学生も再入国許可対象にすると発表した。
COVID-19に関する研究:感染症対策と並行してインフラが整備され、知見が蓄積された
最後に、ある20代日本人女性の事例を紹介したい。
この半年続いたCOVID-19対策を通して、日本と台湾間に生まれた「差」を示す良い事例だと思う。女性は20年2月末に日本より台湾へ留学。6月20日に日本帰国。日本到着時に空港で受けたPCR検査が陽性となり(無症状)、6月23日夕に日本側担当者から台湾へ報告された。台湾政府は状況を理解するために詳細情報を日本側に求めたが、なかなか返答がないため、国内の調査を開始した。クラスター調査で通常より時間範囲を拡大し、接触者140人(学校の教師やクラスメート、寮のルームメートなど)を洗い出した。内2人は日本人で既に帰国していた(日本入国時のPCR検査陰性)ので、台湾国内にいる123人にPCR検査と在宅隔離を実施、残り15人は自主健康管理となった。
6月25日朝、日本側からの回答が届いた。女性の検査値(Ct値)は37.38で、台湾では弱陽性と判定されるだろうケースだった(台湾では、Ct値35未満の場合に陽性と判定。これまでの研究結果では、Ct値が33より大きい場合にはウイルスは培養されない)。
既存の情報だけでは感染時期の特定が困難だったため、日本側にPCR再検査と抗体検査の実施を打診したが、残念ながら実現しなかった。日本の状況を考えれば、無理だろう。
6月26日にPCR検査結果が出揃い、全員陰性だった。台湾国内の状況をより明らかにするために、接触者123人に、同校の学生の中で5月から6月までの間に発熱や上気道症状を呈した90人を加え、計213人に抗体検査を実施した。抗体検査は2ヵ所の研究室において計5種類の手法(4つは欧米で正式採用されている試薬、1つは台湾CDCの独自手法)を併用した。
7月8日に抗体検査結果が公表された。3つの手法で213人全員が陰性。1つの手法では2名弱陽性。もう1つの手法では別の2名が弱陽性となった。これらの結果から、弱陽性症例はいずれもその他4手法では陰性だったため偽陽性と判断し、213人全員抗体検査陰性、すなわち感染歴なし、と判定した。ここから、日本人女性の検査陽性例について類推される可能性は2つ:① PCR検査偽陽性、② 1ヵ月以上前の無症候感染で既に治癒。いずれにしても、台湾国内において水面下に感染拡大している可能性は極めて低いとして、当事案対応は終了となった。
この事例を通し、7月現在の台湾と日本の「差」を感じ取ってもらえただろうか。台湾は、新しい感染症の感染者への対応に追われる中でも、研究開発を行うためのインフラを作り、全国で網羅的かつ迅速に臨床情報や試料の収集・分析を行ってきた。
その結果、抗体検査ひとつとっても、今回のように必要な場面で有効に活用し、ついでに既存の試薬の性能を検証する実験も盛り込むことができるのだ。
結語
台湾のCOVID-19対策において称賛する点は多々あるが、その中でも、政府が科学を尊重した上で政策決定していた点と、政府が国民との対話を重視することで社会不安を早期に取り除いた点が素晴らしかったと筆者は思う。
未知の事態に立ち向かうにあたり、日本にいながらも、日本政府の思考がいまひとつ把握できないと感じていた筆者にとっては、柔軟性とスピードを維持しながらワンチームで突き進んでいる台湾が羨ましかった。
既知と未知を明確に認識し、科学の限界を受け入れ、仮説と検証を繰り返す。我々医師にとっては当然のアプローチだが、その当然が日本政府内にあったのか? 個人的には疑問が残る。
具体的な内容は議論が必要だが、次へ活かすべき反省と検証が不可欠であるという点は、日本の誰もが同意するだろう。拙稿が少しでも参考になることを願う。
日本、台湾、そして全世界でCOVID-19と最前線で戦っている全ての方に、深い感謝と敬意を表したい。
参考サイト
- 衛生福利部のCOVID-19政策のまとめページ https://covid19.mohw.gov.tw/en/mp-206.html
- 台湾CDCホームページ https://www.cdc.gov.tw/En
- 筆者のブログページ https://note.com/senkeiiku/m/m7de985cff3b8
[引用文献]
- ベトナム定点観測 第292回 なぜベトナムはコロナ制圧を喧伝しないのか? 時事通信社Janet(2020/6/12)坪井善明著
- Timeline of WHO’s response to COVID-19 https://www.who.int/news-room/detail/29-06-2020-covidtimeline
- SARSの経験を土台にデジタル活用で先手を打つ台湾の新型COVID-19ウイルス対策 https://www.nri.com/jp/keyword/proposal/20200414